· Create user account
· Create company account
· Create medical association account
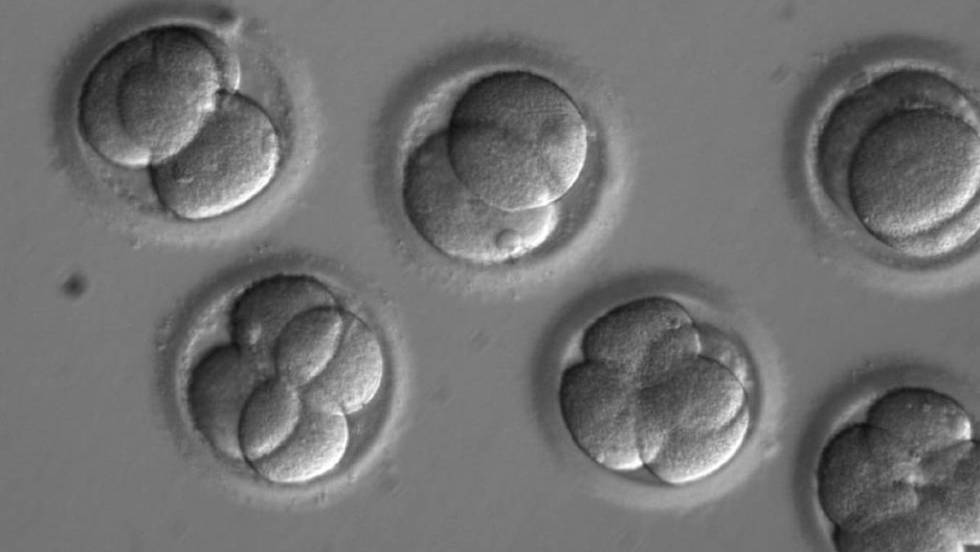
Científicos en EE UU, Corea del Sur y China han conseguido eliminar con éxito una enfermedad hereditaria en embriones humanos por primera vez. La investigación supone un paso fundamental hacia futuras terapias para corregir ciertos tipos de cáncer así como unas 10.000 enfermedades raras que surgen cuando una de las dos copias de un gen es errónea. También es una llamada de atención a toda la sociedad, pues la técnica permite al ser humano cambiar su destino biológico al introducir cambios en las células germinales —óvulos, espermatozoides y embriones— que se transmitirán para siempre de generación en generación.
Los investigadores se han centrado en la miocardiopatía hipertrófica, una dolencia del corazón frecuente que provoca muerte súbita en deportistas y personas jóvenes. Una de las causas principales de la dolencia es que una de las dos copias del gen MYBPC3 es errónea.
Los científicos han usado CRISPR, una tecnología que permite modificar el genoma de cualquier ser vivo con mucha facilidad, para corregir la mutación en espermatozoides de un hombre portador de la enfermedad. Los científicos inyectaron al mismo tiempo los espermatozoides y una secuencia de CRISPR con la versión correcta del gen en óvulos donados por mujeres sanas. De los 58 embriones resultantes, 42 se desarrollaron sin la mutación que causa la enfermedad, una tasa de éxito del 72%. Por primera vez se ha logrado que un número sustancial de embriones sean totalmente viables, sin errores genéticos adicionales que podrían causar problemas de salud en un futuro bebé y en sus descendientes. Ninguno de los embriones estaba destinado a implantarse por lo que fueron destruidos en unos días tras la investigación.
En 2015, científicos chinos fueron los primeros en modificar embriones humanos con esta técnica. El trabajo más reciente, publicado este año, consiguió corregir un gen que provoca la beta-talasemia, un tipo de anemia. Pero ninguno de los tres trabajos consiguió curar todas las células del embrión, solo una parte, un problema conocido como mosaicismo, ni evitar mutaciones adicionales en el genoma, lo que desaconsejaba un posible uso terapéutico. Las investigaciones también originaron un debate internacional sobre los límites éticos que hay que imponer a esta tecnología y los cauces legales para aplicarla en los casos adecuados.
Por primera vez se ha logrado que un número sustancial de embriones sean totalmente viables
El avance “abre las puertas a que esta tecnología pudiera llevarse alguna día a la clínica, obviamente con todas las precauciones necesarias y siempre si hubiera consenso en la sociedad y la ley así lo permitiera”, señala el bioquímico español Juan Carlos Izpisúa, investigador del Instituto Salk y coautor de la investigación, publicada hoy en la revista Nature.
El trabajo es fruto de la colaboración entre los mayores expertos mundiales en los diferentes campos implicados. La manipulación de los embriones se ha realizado en la Universidad de Salud y Ciencia de Oregón (EE UU) y ha sido liderada por Shoukhrat Mitalipov, quien ya consiguió la primera clonación terapéutica humana. Entre los firmantes también está el experto en edición genética Jin-Soo Kim, del Instituto de Ciencia Básica de Corea del Sur, así como varios autores del Instituto de Genómica de Pekín y el Laboratorio de Ingeniería de Diagnóstico Molecular Innovador de Shenzhen, que han analizado el genoma de los embriones para comprobar que no portaban errores.
La clave del éxito estaba en inyectar el CRISPR junto con el esperma en el óvulo y no después, cuando ya se ha formado un embrión, como hicieron los investigadores chinos. “Si lo haces en este estadío el proceso es casi perfecto, funciona siempre, pero habrá que ver si funciona igual de bien en cada caso particular”, explica Izpisúa, cuyo equipo en el Salk ha supervisado la edición génica de las células y embriones.
La técnica aún no está lista para usarse en personas. El próximo paso será mejorar su eficiencia. El diagnóstico preimplantacional, que permite analizar el genoma de un embrión generado por fecundación in vitro antes de ser implantado en la madre, tiene una tasa de éxito del 50% (solo la mitad de los espermatozoides lleva el gen defectuoso). El uso de CRISPR eleva ahora esa tasa por encima del 70%, lo que permitiría, por ejemplo, desechar menos embriones en los procesos de reproducción asistida. Pero lo deseable es llegar al 90% o incluso el 100% de efectividad antes de pensar en aplicarla en humanos, explicó ayer Mitalipov durante una conferencia de prensa.
Probar la técnica en personas requiere cambiar las leyes que regulan la reproducción asistida y la investigación en muchos países, incluida España
Otro paso inminente del equipo es corregir las mutaciones en los genes BRCA1 y 2, asociados a un riesgo muy alto de cáncer de mama y ovario, usando la misma técnica. En un paso más lejano, habría que realizar ensayos clínicos para trasplantar “los embriones a las madres y después seguir la salud de sus hijos”, explicó ayer Mitalipov. Este ensayo “requeriría acuerdos parlamentarios para cambiar las leyes de EE UU y muchos otros países. Queda aún un largo camino por delante”, advirtió.
Izpisúa vislumbra dos futuras aplicaciones de esta tecnología. La primera sería en “los precursores de los gametos masculinos y femeninos para parejas con síndromes recesivos muy severos. De esta manera, la corrección génica no se haría en el embrión, sino en las células precursoras de los gametos, y se mitigarían ciertos aspectos éticos y de seguridad”, explica. Con esta intervención se podrían corregir, por ejemplo, las mutaciones de cáncer de mama y ovario.

De izquierda a derecha, Izpisúa, Mitalipov y Kim.
La segunda opción es usar el CRISPR directamente en el útero para corregir “enfermedades genéticas severas, como la trisomía que origina el síndrome de Down, en estados de gestación avanzados”, detalla. En estos casos el proceso no sería perfecto, pues no se corregirán todas las células del feto. Pero sí se podría dirigir el CRISPR a los órganos más afectados, por ejemplo cerebro y corazón, con la esperanza de cambiar suficientes células como para corregir el problema. “Aún nos falta bastante investigación, por ahora hablamos de corregir una sola mutación, con lo que esta tecnología no sería extensible a otros problemas”, advierte Izpisúa.
El bioquímico español fue uno de los miembros de un panel internacional de científicos reunido por la Academia de Ciencias de EE UU que publicó un documento a principios de este año señalando qué usos de CRISPR deben ser permitidos. La tecnología, decían, debe usarse solo en los casos en los que sea el último recurso para evitar enfermedades graves y nunca para intentar mejorar las capacidades físicas o mentales de un individuo, algo que, para Izpisúa, ni siquiera sería posible desde el punto de vista técnico hoy por hoy. “Lo que más me preocupa es que estas tecnologías sean de utilidad para todos, como lo han sido las vacunas, y no solo para los ricos”, comenta.
El trabajo deja también una importante sorpresa desde el punto de vista del conocimiento básico de la biología humana. Las secuencias de CRISPR contienen unas guías de ARN que buscan el punto exacto del genoma sobre el que hay que intervenir y unas enzimas que cortan el fragmento defectuoso. La secuencia también incluye una plantilla con la versión correcta del gen. Una vez cortado el genoma, los mecanismos naturales de reparación de la célula vuelven a pegar la secuencia genética añadiendo la versión proporcionada. La gran sorpresa es que los óvulos no usan la versión introducida por CRISPR, sino que duplica la propia copia correcta del gen que ya porta en su genoma.
Este fenómeno no se había observado antes ni en animales de laboratorio ni en las células somáticas humanas, las que dan lugar a todos los tejidos del cuerpo, lo que apunta a que las células reproductoras tienen un mecanismo único y robustísimo de autoprotección que no se lleva bien con adiciones externas. Desde un punto de vista evolutivo tiene todo el sentido, pues son las células encargadas de perpetuar la especie. Una de las primeras preguntas a responder es si esto impide corregir defectos genéticos cuando estos están en el óvulo y no en el espermatozoide.
Esta investigación no habría sido posible en España. La ley prohíbe expresamente crear embriones para investigación. Solo se pueden usar aquellos que sean descartados en las clínicas de reproducción asistida. El rápido avance de la tecnología —CRISPR fue el descubrimiento del año en 2015— pilla por sorpresa a la sociedad y los gobernantes. "Esto era algo que tenía que pasar", señala Ángel Raya, presidente electo de la Sociedad Española de Terapia Génica y Celular. "Ahora tenemos que pensar para qué queremos usarlo. Modificar la línea germinal a propósito es una barrera ética en muchos países y es la sociedad la que debe decidir. Se trata de una decisión grande porque define el futuro de la humanidad", opina el también director del Centro de Medicina Regenerativa de Barcelona.
La razón es que hay peligro de introducir cambios irreversibles en la descendencia. "Si hay algún defecto, ¿qué habría que hacer, impedir a esa persona tener hijos o eliminar a su descendencia?", reflexiona Raya. En su opinión, "la única justificación posible sería cuando hay una enfermedad que no se puede solucionar de otra forma". El problema, añade, es que por ahora "apenas se conocen casos en los que supondría una ventaja significativa respecto al diagnóstico preimplantacional".
Este logro es “sorprendente y preocupante a la vez”, señala Lluís Montoliu, miembro del comité de bioética del Consejo Superior de Investigaciones Científicas. “Son unos resultados muy convincentes y demuestran que para reparar un gen no hace falta ni siquiera un factor exógeno, el propio óvulo lo repara”, añade. “Lo preocupante es que esta investigación también contraviene el Protocolo de Oviedo", un pacto europeo sobre medicina y biología firmado por 29 países, incluida España, "y en el que no están EE UU, China ni Reino Unido”, señala.
Montoliu también advierte de que la aplicación de esta técnica en gametos “solo sería útil en un reducidísimo número de casos”, en el resto el diagnóstico preimplantacional permitiría identificar y descartar los embriones con defectos genéticos. Lo realmente importante es la futura aplicación a las células somáticas. Estudios en ratones han demostrado que CRISPR permite revertir 10 enfermedades monogénicas —causadas por un solo gen— diferentes, dice Montoliu. Si esto se consigue trasladar a humanos, se beneficiaría “un número mucho más elevado de pacientes”, resalta.
Fuente: El País